Здоровое сердце. Издание XXI века - Антонио М. Готто Страница 41
Здоровое сердце. Издание XXI века - Антонио М. Готто читать онлайн бесплатно
Повреждение сердца при сердечном приступе может стать причиной хронической стенокардии или других долгосрочных осложнений. Самые распространенные – аритмия, т. е. нарушение сердечного ритма, и сердечная недостаточность, при которой сердечная мышца не способна полностью удовлетворять потребность организма в кислороде. Аритмия возникает более чем в 90 % случаев сердечного приступа, часто в первые сутки после него. Риск развития сердечной недостаточности повышается, если возникает дисфункция левого желудочка – повреждение нижней камеры сердца, отвечающей за выталкивание крови из сердца. Примерно в 30 % случаев инфаркт миокарда приводит к сердечной недостаточности. Во многих случаях аритмию и сердечную недостаточность можно корректировать медикаментами. В главах 6 и 7 обсуждаются различные формы данных нарушений в работе сердца, а также возможные способы их лечения.
Как уже говорилось в главе 2, после инфаркта миокарда риск инсульта или повторного сердечного приступа значительно возрастает. Поэтому очень важно следить за своим здоровьем и держать под контролем факторы сердечно-сосудистого риска. Необходимо соблюдать все рекомендации врача, принимать все назначенные препараты и постепенно под медицинским наблюдением приступать к программе правильного питания и физических упражнений. Кроме того, из содержания главы 5 вы узнаете о реабилитации после сердечно-сосудистого события.
Атеросклероз периферических сосудов (АПС) – это заболевание артерий, обеспечивающих кровью периферийные ткани (например, нижние конечности). Чаще все го он поражает ноги. У многих пациентов с АПС также обнаруживается ишемическая болезнь сердца. Атеросклеротические бляшки, препятствующие нормальному притоку крови к ногам, обычно появляются в одном из двух участков (см. рис. 4.5). В первом случае закупориваются брюшная аорта, главная артерия брюшной области, или подвздошные артерии в паховой области, что затрудняет кровоснабжение нижних конечностей. Эта разновидность заболевания называется аортоподвздошной окклюзией, или синдромом Лериша (в честь французского хирурга, впервые ее описавшего). В другом случае закупориваются бедренные артерии. У некоторых людей закупорки возникают во всех указанных местах. Кроме того, атеросклеротические бляшки могут образовываться в артериях ниже колен и в сосудах верхних конечностей. Как и при ишемической болезни сердца, пораженные атеросклерозом артерии становятся неэластичными и более склонными к сужению, что еще больше ограничивает кровоток по сосудам.
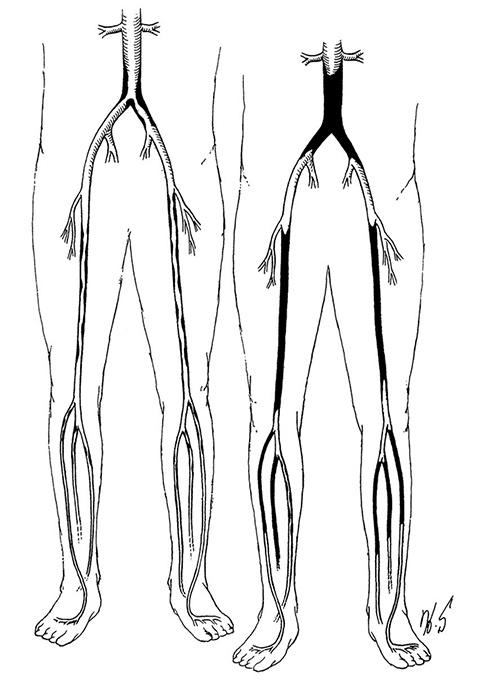
Рисунок 4.5. Типичная картина атеросклеротического поражения брюшной аорты и сосудов нижних конечностей. Болезнь, как правило, развивается постепенно от умеренного стеноза (слева) до полной обструкции (справа). Иллюстрация Герберта Р. Смита
Примерно восемь миллионов человек в США страдают атеросклерозом периферических сосудов. Факторы риска сердечно-сосудистых заболеваний, включая повышенный уровень холестерина и гипертонию, также способствуют развитию АПС (подробнее о факторах риска рассказывалось в главе 2). Особенно увеличивают риск курение и диабет. Примерно 90 % пациентов с симптомами АПС курят или курили в прошлом. Продолжать курить при наличии АПС – это значит увеличивать риск развития критической ишемии нижних конечностей и их ампутации.
Основной симптом АПС – перемежающаяся хромота, т. е. боль, усталость или дискомфорт в ногах, возникающие, например, при ходьбе и проходящие в состоянии покоя. Как и стабильная стенокардия, перемежающаяся хромота указывает на то, что мышцы не получают достаточного количества кислорода при повышении физической нагрузки. В большинстве случаев симптомы развиваются постепенно. При аортоподвздошной окклюзии боль обычно локализуется в ягодицах и бедрах. Пациенты часто жалуются на боль в икрах – следствие поражения сосудов в нижней части ног. Болевые ощущения также возникают в лодыжках, ступнях, плечах, бицепсах или предплечьях в зависимости от местоположения стеноза (сужения артерий). Симптомы обычно возникают при ходьбе с определенной скоростью, на определенное расстояние или в гору и, как правило, проходят после нескольких минут отдыха. При наличии АПС человек не может ходить так же быстро или так же долго, как при его отсутствии. Спазмы в икрах или бедрах, возникающие в ночное время, иногда ошибочно принимают за перемежающуюся хромоту, но они не являются симптомом АПС и вообще не имеют никакого отношения к данному заболеванию.
При усугублении АПС хромота усиливается, ходьба становится проблематичной. В конечном итоге боль начинает беспокоить пациента даже в состоянии покоя. Боль в состоянии покоя называется критической ишемией конечностей и характеризуется атрофией (разрушением) мышечной и жировой ткани ног, постоянной их холодностью, выпадением волос, бледностью или синюшностью кожи и утолщением или ломкостью ногтей на ногах. Кожный покров нижних конечностей становится очень чувствительным к боли, а в конечном итоге возможно развитие трофических язв на ногах и гангренозных изменений.
АПС обычно диагностируется на основании вышеописанных симптомов. Кроме того, врач может определить локализацию бляшки, проведя визуальный осмотр конечностей и измерив пульс в разных участках ног. В том месте, где артерия частично закупорена, могут быть слышны шумы, пульс в ноге или ступне ниже места стеноза может быть слабым или вообще отсутствовать. Для подтверждения диагноза АПС часто используется легко определяемый лодыжечно-плечевой индекс (ЛПИ). В норме артериальное давление в области лодыжки выше давления в плечевой артерии руки. У здорового человека соотношение этих показателей, или лодыжечно-плечевой индекс, составляет 1,0 и выше. Прогрессирующее сужение просвета артерий нижних конечностей вследствие атеросклероза снижает артериальное давление в лодыжках и уменьшает ЛПИ. Для определения индекса может быть использован портативный датчик допплеровского УЗИ. У пациентов с перемежающейся хромотой ЛПИ обычно составляет от 0,5 до 0,8, а при тяжелой форме ишемии ног опускается ниже 0,5.
Чтобы определить, какое расстояние может пройти пациент до возникновения симптомов, проводится нагрузочная проба с измерением ЛПИ в покое и после нагрузки. Возможна параллельная регистрация ЭКГ. Неинвазивные методы медицинской визуализации с применением эхокардиографии, магнитно-резонансной ангиографии и КТ-ангиографии позволяют получить изображение периферических артерий и определить степень закупорки сосудов бляшками. Перед инвазивной реваскуляризацией периферических сосудов может быть проведена коронарная ангиография, поскольку у пациентов с АПС часто наблюдается атеросклероз коронарных артерий и отмечается высокий показатель коронарных событий (подробнее о методах диагностики рассказывалось в главе 3).
Одна из целей лечения АПС состоит в предупреждении будущего сердечно-сосудистого события, поэтому решающее значение имеют коррекция и контролирование факторов сердечно-сосудистого риска, включая высокий уровень холестерина, курение и повышенное артериальное давление. При оценке сердечно-сосудистого риска пациента АПС считается эквивалентом фактора коронарного риска, поскольку у многих пациентов с АПС в дальнейшем случается коронарное событие. Таким образом, пациентам с АПС следует иметь уровень ХС ЛНП менее 100 мг/дл, а лучше менее 70 мг/дл или еще ниже (подробнее о факторах риска читайте в главе 2). Врач может прописать антитромбоцитарные препараты для профилактики тромбоза, чтобы уменьшить риск сердечного приступа или инсульта. Другая цель лечения состоит в ослаблении симптомов перемежающейся хромоты.
Жалоба
Напишите нам, и мы в срочном порядке примем меры.





Комментарии